Caratteristiche della patologia
La poliomielite, chiamata anche Polio, è un’infezione virale causata da Poliovirus, un enterovirus facente parte della famiglia Picornaviridae. Il termine deriva dal greco πολιός (poliós, grigio), μυελός (myelós, midollo) con l’aggiunta del suffisso –itis (infezione). Dal nome è quindi possibile intuire che si tratta di un’infezione che colpisce i motoneuroni delle corna anteriori del midollo (all’interno del quale troviamo la sostanza grigia).
Sebbene nella maggior parte dei casi l’infezione non crei danni importanti (il 90-95% dei pazienti risultano essere asintomatici), nel 5-10% dei casi può evolvere in meningite asettica. Circa l’1% dei pazienti subisce invece una massiva distruzione dei motoneuroni sviluppando una forma più grave. Coloro che presentano questa forma altamente invalidante, vanno in contro ad una paralisi parziale o totale. Gli effetti più evidenti della poliomielite possono essere osservati a livello degli arti. Alcuni soggetti possono sviluppare la così detta “paralisi flaccida”: la ridotta stimolazione muscolare porta ad un’atrofia del muscolo, soprattutto a livello degli arti inferiori.

In base alle caratteristiche cliniche, la poliomielite può essere classificata in 4 tipologie:
- Infezione inapparente priva di sintomi;
- Abortiva;
- Non paralitica (connessa all’insorgenza della meningite asettica);
- Paralitica;
Polio paralitica
La polio paralitica, riscontrata in meno dell’1% delle infezioni da poliovirus, si verifica quando il virus entra nel sistema nervoso centrale. Il virus è poi in grado di replicare nei motoneuroni del corno anteriore del midollo spinale, portandoli a distruzione. Questa forma è sicuramente la più invalidante e, a seconda del sito colpito, viene classificata in:
- Spinale: è la forma più diffusa, e coinvolge i motoneuroni presenti all’interno delle corna anteriori del midollo spinale. Una volta che i motoneuroni vengono distrutti dal virus, i muscoli non ricevono più un’adeguata stimolazione nervosa e perdono quindi la loro capacità contrattile. Tutto ciò porta ad atrofia muscolare e paralisi totale. Generalmente, l’infezione da parte del virus, determina una situazione di asimmetria per la quale solamente uno dei due arti viene interessato.
- Bulbare: Colpisce la regione bulbare del tronco encefalico, nella quale sono localizzati importanti centri deputati al controllo di attività fisiologiche come la regolazione della contrazione cardiaca, la respirazione, la deglutizione e il metabolismo. Danni a carico dei nervi cranici (soprattutto il nervo glossofaringeo) e di conseguenza dei muscoli da essi innervati (come quelli di palato molle e faringe) possono portare a disfagia, dispnea e difficoltà nel linguaggio.
- Bulbo-spinale: chiamata anche poliomielite respiratoria a causa del coinvolgimento dei polmoni per via di una paralisi diaframmatica. Il coinvolgimento del nervo frenico, il quale controlla i movimenti del diaframma, porta ad una disfunzione polmonare.
Il polmone d’acciaio
I pazienti la cui capacità respiratoria viene compromessa, sono costretti all’utilizzo del così detto “polmone d’acciaio”, un macchinario che permette la respirazione assistita. I pazienti, avendo una paralisi dei muscoli respiratori, non potevano essere trattati con solo ossigeno. L’idea di un dispositivo meccanismo per la ventilazione assistita partiva proprio da questo presupposto.
Sviluppato nel 1928 da Philiph Drinker e Louis Agassiz Shaw, il polmone d’acciaio era una struttura cilindrica collegata ad una pompa, all’interno del quale veniva creato un vuoto parziale che permetteva l’ingresso dell’aria nelle narici e nella bocca. L’aumento di pressione, nella fase successiva, permetteva invece la contrazione, mimando quindi il meccanismo inspiratorio-espiratorio. Nonostante questo macchinario fosse altamente invalidante, rappresentava però l’unica speranza di vita per molti soggetti gravemente colpiti dalla patologia.

Modalità di trasmissione
Il periodo di incubazione varia da 2 a 35 giorni (in media 10 giorni). Il virus può essere rilevato nelle feci a partire da 3-5 giorni seguenti l’infezione. Durante questo periodo, il paziente potrebbe essere asintomatico o presentare lievi sintomi simil-influenzali quali astenia, febbre, vomito, cefalee. Il recupero completo di solito avviene entro 10 giorni.
Nel caso delle forme più gravi, i pazienti sperimentano atroci dolori muscolari con difficoltà respiratorie e problemi cardiaci. E’ importante notare che circa il 5-10% dei malati gravi muore a causa della paralisi dei muscoli dell’apparato respiratorio.
Eziologia e patogenesi
I poliovirus vengono trasmessi da persona a persona in seguito all’escrezione nelle feci e nelle secrezioni faringee.
I ceppi responsabili dell’insorgenza della patologia sono 3:
- Brunhilde o Tipo 1, tutt’ora ancora in circolazione;
- Lansing o Tipo 2, dichiarato eradicato nel 2015;
- Leon o Tipo 3 o, dichiarato eradicato nel 2019.
La modalità di trasmissione è di tipo oro-faringeo: il virus può essere trasmetto attraverso la saliva o l’ingestione di acqua contaminata. Il poliovirus entra nell’orofaringe e si moltiplica localmente nelle tonsille, nei linfonodi del collo e successivamente nelle placche di Peyer a livello intestinale. L’entrata del virus è seguita da una viremia primaria, ovvero l’ingresso del virus all’interno della circolazione sanguigna dopo la prima replicazione. Ad una viremia primaria può seguire una viremia secondaria, responsabile degli effetti più importanti.
Le forme più gravi sono causate dall’ingresso del virus all’interno del sistema nervoso centrale, ma non è ancora stata individuata la reale modalità di accesso. I soggetti più vulnerabili sono bambini di età compresa tra i 6 mesi e i 3 anni.
Epidemiologia
La poliomielite è una patologia dalle origini molto antiche: la prima testimonianza proviene direttamente dal 1300 a.C. La stele funeraria del sacerdote Rom, conservata al museo Glypotek di Copenhagen, raffigura un uomo con un evidente malformazione dell’arto inferiore riconducibile all’atrofia causata dalla polio. Nel 1789, il medico inglese Michael Underwood, descrisse per la prima volta ciò che sarebbe stato il flagello di molti uomini e donne e che avrebbe portato a danni irreparabili per i quali, ancora oggi, molti individui soffrono.

Il primo vero e proprio focolaio venne descritto nel 1843 negli Stati Uniti e, tra la seconda metà del 1800 e la prima metà del 1900, l’America subì un duro colpo. In particolare, il 1952 rappresentò un anno difficile per la popolazione americana, che si trovò ad affrontare un nemico che colpì all’incirca 60.000 bambini, causando più di 21.000 casi di paralisi.
Nel corso degli anni, numerosi scienziati si sono cimentati nella ricerca di un vaccino anti-poliomielite sicuro ed efficace, già a partire dal 1935. La vera e propria svolta si ebbe nel 1952, anno in cui John Salk sviluppò il primo vaccino efficace. La seconda grande svolta si ebbe con l’introduzione del vaccino Sabin nel 1961.
La scoperta del vaccino anti-poliomielite fu una vera e propria rivoluzione in quanto portò ad una drastica riduzione dell’incidenza. Il numero di casi di poliomielite in America passò da quasi 58.000 a soli 5600 nell’arco di un anno. L’introduzione del vaccino ebbe un importante effetto anche in Europa: si stima che, dal 1961 al 1965, circa 7671 bambini (circa il 74% in meno rispetto ai primi anni ’50) abbiano subito i drastici effetti della polio.
Global Polio Eradication Initiative (GPEI) e stato attuale
Al fine di eradicare definitivamente la poliomielite, nel 1988 è stata lanciata la campagna “Global Polio Eradication Initiative (GPEI)”, guidata dai governi nazionali, dall’OMS, dal Rotary International, dai Centri statunitensi per il controllo e la prevenzione delle malattie (CDC), da UNICEF e altri partner.
In seguito al 1988, i casi di poliomielite sono diminuiti del 99% e, negli anni 2000, sono stati finalmente raggiunti i primi importanti traguardi: nel 2002 l’Italia è stata dichiarata polio-free. Anche quest’anno si è raggiunto un nuovo traguardo: Il 25 agosto 2020 l’Organizzazione Mondiale della Sanità ha annunciato che il continente africano è ufficialmente polio-free, poiché trascorsi quattro anni dall’ultimo caso registrato.
La battaglia contro la poliomielite non è si è ancora del tutto conclusa. Nonostante i polio virus di tipo 2 e 3 siano scomparsi, il tipo 1 persiste in Afghanistan e Pakistan dove nel 2015 sono stati segnalati 74 casi.
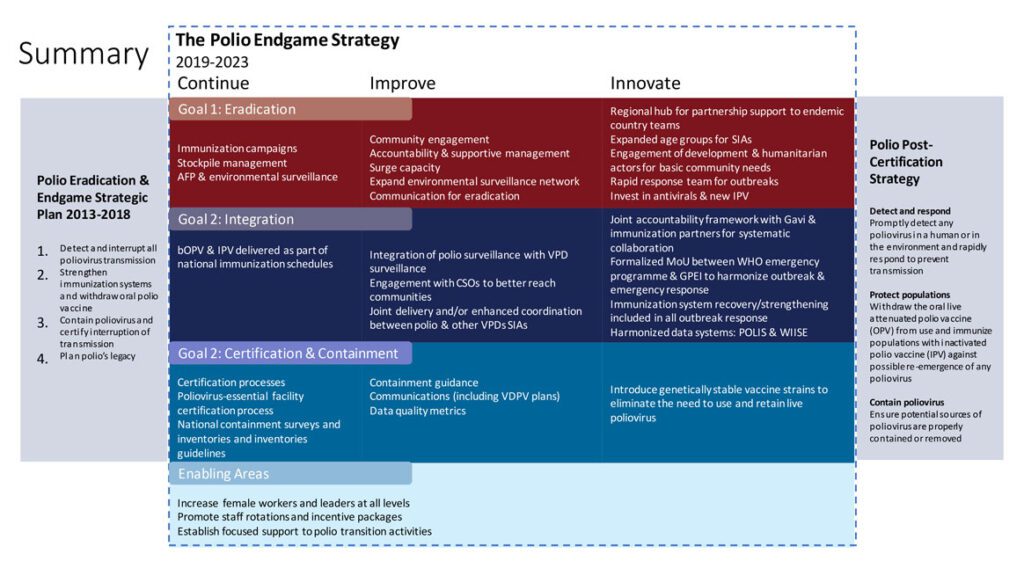
Nel 2019 è stata attivata un’altra campagna che mira all’eradicazione totale della polio: la GPEI Polio Endgame Strategy 2019-2023.
Test strumentali e di laboratorio
L’attuale metodo utilizzato per rilevare la presenza del virus è la PCR (Reazione a Catena della Polimerasi). L’isolamento del virus può avvenire attraverso l’utilizzo di campioni di feci, sangue o liquido cerebrospinale. II campioni più utilizzati sono sicuramente quelli di feci: la presenza del virus nelle feci può essere infatti rilevata già a partire da 3-5 giorni seguenti l’infezione, fino ad un periodo di 1 o 2 mesi. I campioni di feci vengono generalmente raccolti entro le due settimane seguenti l’infezione.
Lo studio del liquido cerebrospinale è invece un metodo poco utilizzato e poco specifico.
Terapia
La terapia più importante è sicuramente la prevenzione, dal momento che non esiste una cura per la poliomielite. Il trattamento farmacologico con antibiotici e analgesici può essere utilizzato per alleviare i sintomi o per prevenire le sovrainfezioni batteriche.
Attualmente sono disponibili due tipologie di vaccini: il vaccino poliovirus inattivato (IVP) e il vaccino antipolio orale (OPV).
Il vaccino OPV venne sviluppato da Albert Bruce Sabin nel 1957 e approvato nel 1962. Si tratta di un vaccino vivo attenuato, ovvero costituito da microorganismi vivi resi non patogeni attraverso alcune tecniche di laboratorio. Le modifiche introdotte nel genoma virale fanno sì che il virus perda la capacità di raggiungere il sistema nervoso centrale, mantenendo però la capacità di replicarsi e di attivare il sistema immunitario. Questa tipologia di vaccino è in grado di stimolare l’immunità intestinale con produzione di immunoglobuline A (IgA), impedendo così la colonizzazione intestinale da parte del virus. Si tratta di un vaccino di facile amministrazione; la somministrazione avviene attraverso l’utilizzo di una piccola zolletta di zucchero sulla quale viene posta una goccia di vaccino.

Il vaccino IVP venne sviluppato da Jonas Salk e utilizzato per la prima volta nel 1955. Si tratta di un vaccino a virus inattivato, ovvero costituito da un virus la cui capacità replicativa viene meno. Si tratta quindi di un vaccino più sicuro ma meno efficiente, per questo necessita di diversi richiami. In America, dal 2002, il vaccino inattivato è l’unico ad essere stato approvato.
Indicazioni per l’utilizzo del vaccino IVP
Le indicazioni per una corretta immunizzazione prevedono la somministrazione di 4 dosi a 2 mesi d’età, 4 mesi, dai 6 ai 18 mesi e dai 4 ai 6 anni.
Per quanto riguarda gli adulti che non hanno mai ricevuto il vaccino anti polio, il protocollo prevede la somministrazione di 3 dosi. La seconda e la terza dose vanno somministrate rispettivamente a 1-2 mesi e 6-12 mesi dalla prima.
Il vaccino anti-polio è incluso anche nel vaccino esavalente (anti difterite, tetano, pertosse, poliomielite, Haemophilus influenzae di tipo b e epatite B) da somministrare in due dosi al 3° e 5° mese di vita. il vaccino IPV-DTPa viene invece utilizzato per il richiamo intorno al 5-6 anno di vita.
Il problema della polio iatrogena
Uno dei problemi legati all’utilizzo del vaccino OPV, è la poliomielite indotta da vaccino. In alcuni casi, soprattutto per quanto riguarda i sierotipi 1 e 2, i ceppi attenuati potrebbero mutare e sviluppare una neovirulenza, causando la paralisi caratteristica della poliomielite. Questo evento è estremamente raro (un caso ogni 2,7 milioni di dosi) ed è prevalentemente associato a quei paesi in cui la poliomielite persiste. Inoltre, il rischio di polio iatrogena è inferiore per le dosi successive alla prima vaccinazione.
“I have had dreams, and I’ve had nightmares. I overcame the nightmares because of my dreams.” – John Salk.
Fonti
- https://it.wikipedia.org/wiki/Poliomielite
- https://www.epicentro.iss.it/polio/
- https://www.msdmanuals.com/it-it/professionale/malattie-infettive/enterovirus/poliomielite
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4212416/
- https://www.who.int/biologicals/areas/vaccines/poliomyelitis/en/
- https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2991634/
- https://www.epicentro.iss.it/polio/#:~:text=Sintomi%20iniziali%20della%20malattia%20sono,dei%20muscoli%20dell’apparato%20respiratorio.
- https://www.cdc.gov/cpr/polioviruscontainment/diseaseandvirus.htm
- http://polioeradication.org/who-we-are/polio-endgame-strategy-2019-2023/
- https://www.cdc.gov/vaccines/vpd/polio/public/index.html
- http://www.salute.gov.it/portale/vaccinazioni/dettaglioContenutiVaccinazioni.jsp?lingua=italiano&id=4802&area=vaccinazioni&menu=fasce
- Fonte immagine in evidenza: The New York Times