Fertilità a rischio
I fattori di non fertilità più conosciuti sono legati a problematiche congenite e ormonali, o a stili di vita scorretti e rischi ambientali. Ma molti studi hanno dimostrato che anche le infezioni del sistema urogenitale possono compromettere la capacità riproduttiva. Infatti i tessuti colpiti da infezioni finiscono col danneggiarsi e subire alterazioni funzionali.
Le donne sono più soggette alle infezioni urogenitali: il canale uretrale è più breve (più facile da risalire per i microrganismi) e la vagina é anatomicamente molto esposta a possibili contaminazioni esterne.
Negli uomini, d’altra parte, le infezioni urogenitali hanno decorso spesso asintomatico o con sintomatologia aspecifica, pertanto vengono diagnosticati molti meno casi di quelli effettivi. Tuttavia ciò non significa che le infezioni non rappresentino un problema per il sesso maschile: si pensa il 40% dell’infertilità sia dovuta all’infiammazione delle vie seminali.
Le infezioni urogenitali abbassano le probabilità di una gravidanza naturale, così come le chances di ottenerne una con la fecondazione artificialmente assistita. Anche a fecondazione già avvenuta possono presentarsi rischi per l’embrione e può aumentare il rischio di aborti spontanei.
Uomini
Il processo infiammatorio delle vie urogenitali maschili danneggia gli spermatozoi sia in maniera diretta che indiretta.
In maniera diretta con il rilascio di sostanze tossiche e la riduzione della motilità degli spermatozoi e/o della loro capacità di penetrazione nella cellula uovo.
Indirettamente perchè l’infiammazione finisce per alterare il tono dell’epitelio secretorio e di conseguenza del plasma seminale, il liquido in cui sono immersi gli spermatozoi, essenziale per la loro sopravvivenza.
Vediamo come.
Infezioni VS fertilità
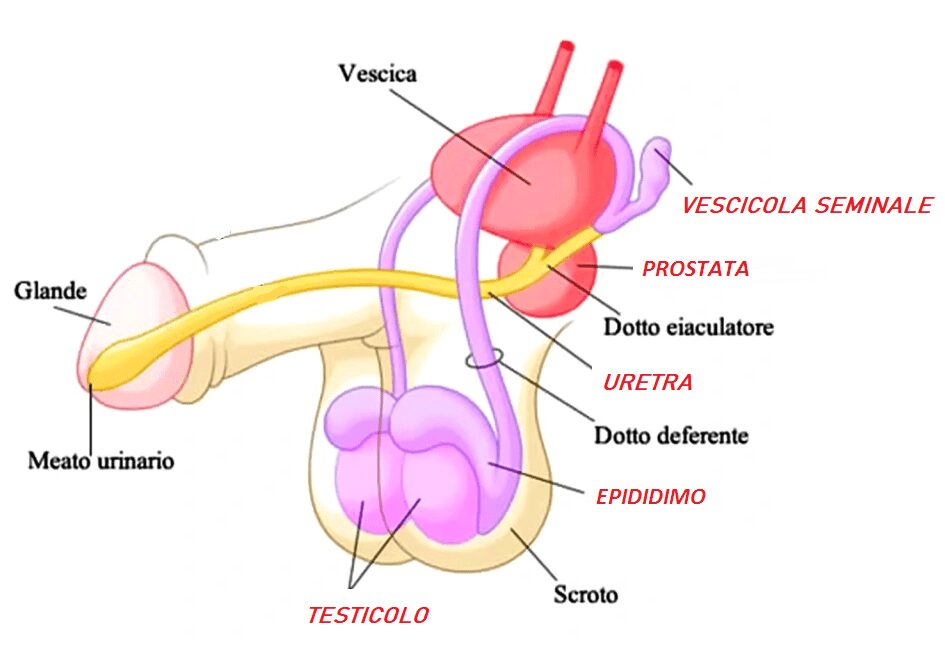
L’orchite è un’infezione dei testicoli (perlopiù monolaterale) che provoca solitamente solo un’interruzione temporanea della produzione di spermatozoi, ma in un terzo dei casi esita in sclerosi dei tuboli seminiferi con atrofia del testicolo.
L’epididimite è invece l’infiammazione (monolaterale) dell’epididimo. Questo dotto raccoglie gli ancora immaturi spermatozoi prodotti dal testicolo e li porta a maturazione (in circa 13 giorni). Inoltre concentra gli spermatozoi prima di portarli alle vescicole seminali, dove si mischiano alle secrezioni liquide e formano lo sperma. Gli esiti cicatriziali dovuti all’infezione del dotto possono portare a un’ostruzione dello stesso.
La prostatite riguarda ovviamente la prostata, che infiammandosi si gonfia, andando a premere sui dotti eiaculatori che vengono così ostruiti parzialmente o completamente con conseguente riduzione dell’eiaculato. Inoltre si hanno modificazioni biochimiche del secreto prostatico, quindi fluidità e viscosità dello sperma cambiano e gli spermatozoi diventano meno mobili.
La vescicolite colpisce le vescicole seminali adibite alla produzione della parte liquida dello sperma. Si riduce dunque il volume dell’eiaculato e la concentrazione spermatica di fruttosio, che è il nutriente specifico per gli spermatozoi.
L’uretrite è l’infezione del canale che trasporta l’urina dalla vescica all’esterno, l’uretra. Le uretriti incidono sulla fertilità quando l’infezione si diffonde alle strutture anatomiche prossime all’uretra: vescicole seminali, prostata, epididimi, testicoli.
(Vedi Figura 1)
Escherichia coli rappresenta la causa più comune di infezione delle vie genitourinarie. Questo batterio in condizioni fisiologiche colonizza l’intestino, ma si sposta facilmente alle vie urinarie. Infatti Escherichia coli ha flagelli (permettono il movimento del batterio) sparsi su tutta la superficie e adesine specializzate per le cellule uropeiteliali (si “attacca” alle cellule).
Non solo batteri!
Le infezioni batteriche sono quelle più subdole, ma anche i virus possono causare infertilità.
I virus delle epatiti B e C (HBV e HCV) apportano danni perlopiù a livello del DNA delle cellule spermatiche. Anche le terapie antivirali e retrovirali prescritte contro il virus possono avere effetti tossici.
Il virus dell’immunodeficienza umana (HIV) influisce sulla fertilità alterando i livelli di testosterone (ipogonadismo da HIV) e influenzando forma, motilità e concentrazione degli spermatozoi.
Il papilloma virus (HPV) abbassa la motilità degli spermatozoi e la capacità di legame di quest’ultimi con gli ovociti.
Prelievi microbiologici
Per conoscere quale tipo di microrganismo ha causato l’infezione, è necessario procedere a un prelievo microbiologico e al successivo esame colturale. Questo passaggio è importante per individuare la corretta terapia antibiotica.
Il tampone uretrale consiste nell’inserire per 2-3 cm in uretra un tampone sottile, che si rotea per circa 10 secondi. Solitamente si eseguono 5 tamponi, necessari per la ricerca di diversi microrganismi.
L’esame della secrezione prostatica ha lo scopo di stabilire il sito di provenienza dei microrganismi patogeni. Prevede la raccolta di 10 ml di urina in una provetta, seguiti da altri 10 ml in una seconda provetta. Si fa poi un prolungato massaggio prostatico per raccogliere la secrezione prostatica. Infine si raccolgono gli ultimi 10 ml di urina.
La prima provetta di urina serve a evidenziare infezioni uretrali, la seconda vescicali, mentre l’ultima cerca probabili batteri rimasti nella prostata o nell’uretra.
L’esame del liquido seminale si esegue solitamente per indagare la qualità dello sperma del paziente o in preparazione a tecniche di procreazione medicalmente assistita. Ma nel nostro caso l’obbiettivo é rivelare la presenza di eventuali patogeni. Si ricercano dunque tutti i microrganismi che potrebbero alterare il liquido seminale, in generale si considera sospetto qualsiasi batterio presente in carica elevata.
Donne
Per le donne le infezioni rappresentano una delle principali cause di infertilità. Oltre che per il danno funzionale dato dall’alterazione dei tessuti, anche per la difficoltà fisica durante l’atto sessuale.
Nelle vie genitali inferiori (vulva, vagina , cervice) le infezioni sono causate da microrganismi penetrati in vagina o da un’alterazione dei microrganismi normalmente presenti.
Le infezioni delle vie genitali superiori (cavità uterina, tube, cervice, ovaie) derivano da complicanze d’infezioni delle vie inferiori, manovre chirurgiche invasive o da malattie sessualmente trasmissibili. (Vedi Figura 2)

Figura 2 – Sedi anatomiche delle infezioni urogenitali nelle donne [Fonte: https://commons.wikimedia.org/w/index.php?curid=6988898 ]
Le infezioni vulvo-vaginali, le più frequenti, non sono di per sè causa d’infertilità, ma possono diventarlo risalendo dalla zona vulvo-vaginale fino all’utero e alle tube. Una volta arrivata alle vie genitali superiori l’infezione rende difficile il passaggio e la sopravvivenza degli spermatozoi, nonché l’impianto dell’embrione.
Infezioni VS fertilità
La vaginite è l’infezione più comune.
La vaginosi batterica altera il microambiente vaginale, ossia c’è una crescita spropositata di alcuni batteri residenti a sfavore di altri.
Per capire cosa si intende con microambiente vaginale bisogna sapere che la vagina è un “sistema ecologico” che ospita numerosi specie batteriche in equilibrio tra loro. Tale equilibrio è in funzione di tantissimi fattori! Per coglierne la complessità basti pensare che può essere alterato anche da un semplice abbassamento delle difese immunitarie dovuto allo stress. Inoltre il microbiota vaginale muta in base alle varie fasi di vita della donna.
In età fertile la maggior parte della flora batterica vaginale è rappresentata da lattobacilli acidofili. Infatti la stimolazione estrogenica tipica del periodo fertile fa espandere le molecole di glicogeno delle cellule dell’epitelio vaginale. Il glucosio contenuto in queste molecole é un ottimo substrato per i lattobacilli acidofili, che lo degradano in acido lattico. Per questo i lattobacilli presenti nella vagina, detti bacilli di Döderlein, sono batteri “buoni”: producendo acido lattico mantengono il pH ambientale leggermente acido. Se i lattobacilli diminuiscono (causa età, squilibri ormonali, alimentazione errata, stress, antibiotici, etc..) il pH aumenta; ciò favorisce il proliferare di batteri opportunisti e/o l’ingresso di patogeni.
Altri tipi di vaginiti
La vaginite può essere causata anche da Candida e il meccanismo d’insorgenza è lo stesso descritto per le vaginosi batteriche. Infatti anche Candida vive normalmente nell’ambiente vaginale e intestinale, ma in condizioni di alterato equilibrio può proliferare. Questo perchè Candida, come i lattobacilli, è golosa di zuccheri: la diminuzione dei bacilli di Döderlein corrisponde a un aumento della disponibilità di glicogeno, quindi di nutrimento per Candida.
Le tipologie di infezioni genitourinarie femminili non si limitano a quelle qui descritte.
Infatti possono insorgere anche infezioni legate a batteri normalmente estranei alla flora vaginale o presenti solo in piccolo numero. Tra questi Gardnerella vaginalis, Mycoplasma hominis, bastoncelli anaerobi gram negativi.
Alcune infezioni sono invece da virus: tra i virus che compromettono la fertilità, anche per le donne, va citato l’HPV.
Tuttavia le vaginiti batteriche semplici sono di gran lunga le infezioni più comuni e, proprio per la loro apparente banalità, spesso vengono sottovalutate e trascurate.
Prelievi microbiologici
Abbiamo già detto che per curare adeguatamente l’infezione è importante capire quale tipo di microbo la stia causando. Nelle donne le indagini diagnostiche consistono principalmente nell’esecuzione di tamponi.
Il tampone vaginale si effettua prelevando materiale a livello del fornice vaginale posteriore.
Il tampone endocervicale prevede invece l’inserimento del tampone 1 cm nell’endocervice. (Vedi figura 3)
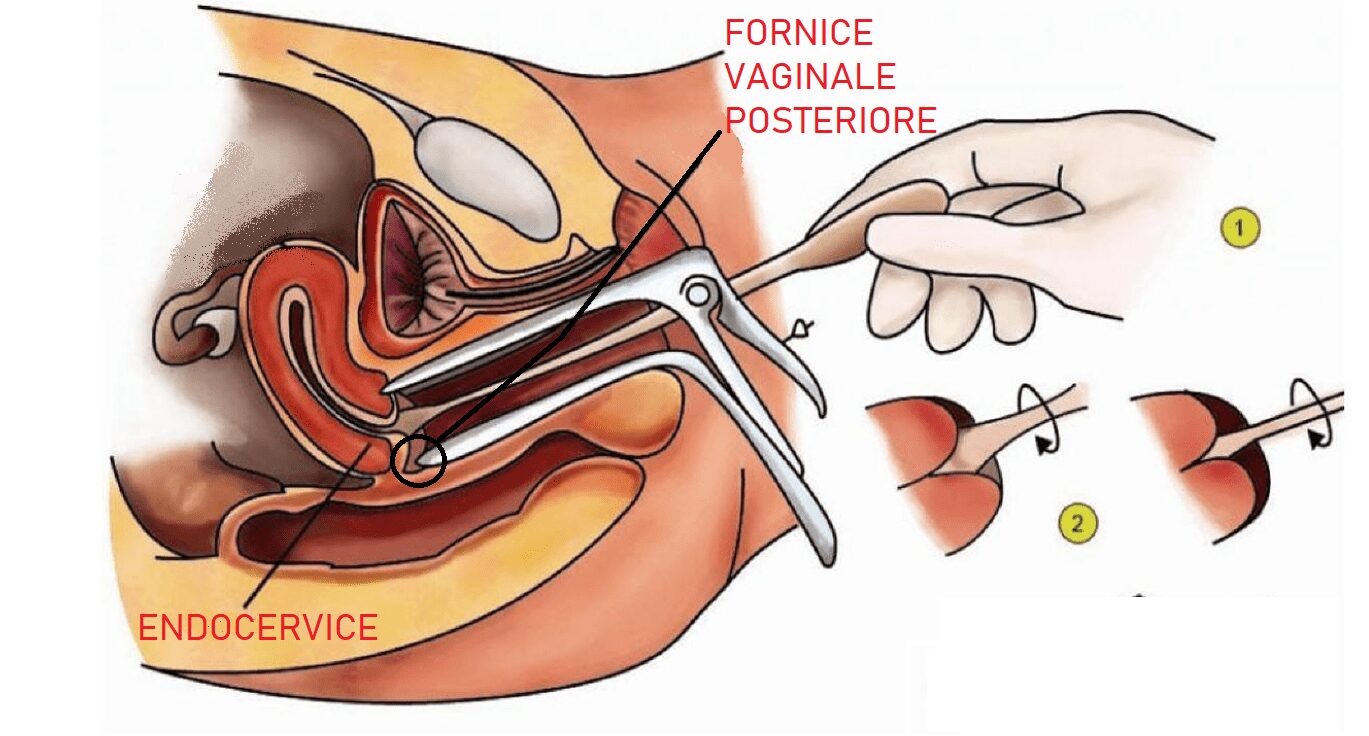
Figura 3 – Differenza tra tampone vaginale e endocervicale
Procedura simile per il tampone uretrale, che deve essere inserito per circa 1,5 cm nell’orifizio uretrale.
Il tampone vulvare è quello di più semplice esecuzione poichè basta raccogliere le secrezioni attorno all’orifizio vaginale.
Come già scritto in apertura, le donne sono anatomicamente più soggette a infezioni urogenitali, per questo l’urinocoltura è un esame importante. Si chiama batteriuria asintomatica quando un soggetto asintomatico presenta due urinocolture consecutive positive; se ci sono sintomi si parla di cistite. Se la cistite si aggrava e raggiunge i reni trasformarsi in pielonefrite.
Non infettiamo la fertilità!
Concludendo, è fondamentale per i soggetti in età fertile comprendere l’importanza del non trascurare le infezioni del tratto genitourinario. Benchè si sia spesso portati a considerare questo tipo di manifestazioni poco significative, non curarle può portare a una perdita funzionale dei tessuti degli organi adibiti alla riproduzione. Ma bisogna evitare il fai da te e sottoporsi agli esami microbiologici per scongiurare il rischio di creare antibiotico-resistenza assumendo i farmaci errati.
Fonti
- A cura di Lucia Rocco, Biologia e tecniche della riproduzione – Prima Edizione, Edi.Ermes s.r.l. Milano, 2021, pagg. 279-302, ISBN 978-88-7051-747-7
Crediti Immagini
- Immagine in evidenza: http://blogmundogeriatrico.blogspot.com/2018/04/discutindo-incontinencia-urinaria-e.html
- Figura 2 : Di Original file: CDC, Mysidopera derivata: Henrykus – Opera propria basata su: Scheme female reproductive system-en.svg, https://commons.wikimedia.org/w/index.php?curid=6988898