Cosa sono le micosi?
Diversi tipi di infezioni causate da funghi, o micosi, possono colpire l’essere umano. Durante l’estate, il caldo e l’umidità favoriscono la comparsa di micosi sulla pelle, dopo aver trascorso del tempo al mare o in piscina. Le micosi cutanee non causano in genere dei gravi danni alla salute, tuttavia provocano diversi disagi. Alcune micosi sono contagiose; inoltre, se non trattate, generano maggiore irritazione e si diffondono in altre zone del corpo.
Pitiriasi versicolor
La pitiriasi versicolor, nota anche come tinea versicolor, è una micosi della pelle. Si presenta con macchie scure o chiare sulla cute. Le parti anatomiche spesso colpite sono tronco, collo e braccia. Nei bambini, questa micosi può comparire anche sul viso. La pitiriasi versicolor causa un leggero prurito nelle zone della pelle coinvolte, o non genera alcun sintomo.
Cause
La pitiriasi versicolor dipende dal fungo Malassezia, un componente della normale flora cutanea. Le principali specie in grado di provocare la pitiriasi versicolor sono Malassezia furfur, Malassezia globosa e Malassezia sympodialis.
Malassezia è un fungo commensale della pelle sana. Tuttavia, Malassezia può causare la pitiriasi versicolor quando si converte nella sua forma filamentosa patogena. Diverse condizioni favoriscono questa micosi: predisposizione genetica, ambienti caldi e umidi, sistema immunitario debole, gravidanza, pelle grassa e applicazione di prodotti cosmetici che rendono la pelle oleosa.
La pitiriasi versicolor non è contagiosa.
Trattamento
Per rimuovere il fungo, di solito è sufficiente applicare sulla pelle dei farmaci antifungini, ad esempio contenenti ketoconazolo. I farmaci da assumere per bocca possono essere prescritti dal medico se l’infezione si diffonde, oppure quando non guarisce o ricompare diverse volte.
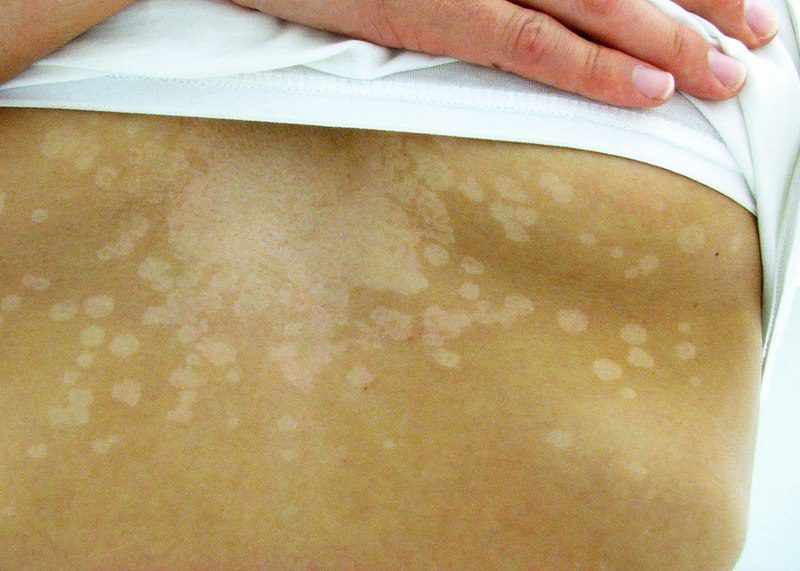
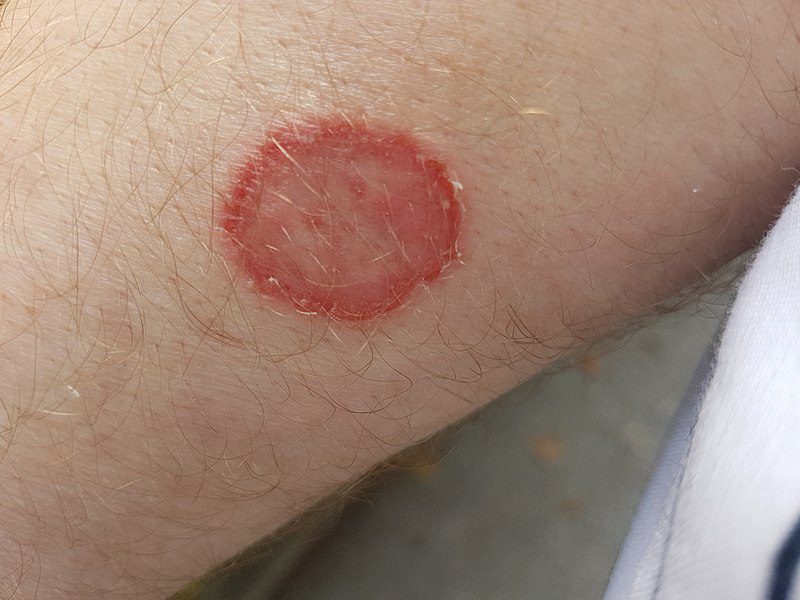
Tinea corporis
La tinea corporis è un’infezione fungina della pelle; può localizzarsi su tronco, collo, braccia e gambe. Il sintomo tipico di questa micosi è un’eruzione cutanea rossa a forma di anello, che genera prurito.
Cause
I funghi Trichophyton, Epidermophyton e Microsporum possono causare la tinea corporis. Alcuni fattori rendono l’infezione più probabile: ambienti caldi e umidi, sistema immunitario debole, indossare capi di abbigliamento aderenti e predisposizione genetica. I bambini contraggono la tinea corporis con maggiore frequenza rispetto agli adulti.
La tinea corporis è contagiosa, per cui è bene evitare il contatto con l’eruzione cutanea e con gli oggetti utilizzati dalla persona che ha l’infezione. Sono noti anche dei casi di trasmissione da animali infetti (come cani, gatti e roditori) all’uomo.
Trattamento
Sono disponibili degli antifungini da applicare sulla pelle per eliminare l’infezione; tra questi farmaci, sono efficaci quelli contenenti ketoconazolo o clotrimazolo. I farmaci orali rappresentano un’opzione quando la tinea corporis è presente in diverse zone del corpo, oppure se gli antifungini per uso esterno non portano alla guarigione.
Tinea cruris
La tinea cruris è un’infezione che può coinvolgere la pelle delle zone pubica, perineale e perianale. Questa infezione si manifesta con un’eruzione cutanea che causa prurito e, in certi casi, dolore e irritazione.
Cause
La tinea cruris è la conseguenza dell’infezione da parte di funghi appartenenti ai generi Trichophyton, Epidermophyton e Microsporum. Diversi fattori predispongono una persona a sviluppare la tinea cruris, tra cui: eccessiva sudorazione, indumenti troppo aderenti, igiene inadeguata, diabete, sistema immunitario compromesso e alcuni tratti genetici.
La tinea cruris può essere trasmessa da persona a persona mediante il contatto con la cute infetta. Nella persona colpita, il fungo patogeno è in grado di diffondersi in altre aree del corpo, causando infezioni secondarie della pelle.
Trattamento
Come primo metodo di trattamento, si utilizzano dei farmaci da applicare sulla pelle infetta, che contengono allilamine (ad esempio: butenafina, naftifina) o azoli (fra i quali: clotrimazolo, miconazolo, econazolo, ketoconazolo). I farmaci per somministrazione orale potrebbero essere prescritti se la tinea cruris persiste nonostante il trattamento con farmaci per uso esterno.
Tinea pedis
Nota anche come “piede d’atleta”, la tinea pedis è una micosi che riguarda i piedi; può comparire sulle piante dei piedi, negli spazi fra le dita e sulle unghie. Le aree colpite appaiono secche e irritate, con lesioni (fissurazioni).
Cause
I funghi Trichophyton rubrum, Trichophyton interdigitale, Epidermophyton floccosum, e occasionalmente Tricholosporum violaceum, sono all’origine della tinea pedis.
Le condizioni che facilitano l’infezione sono: ambienti caldi e umidi, sudorazione eccessiva, esposizione prolungata all’acqua e indossare calzature poco traspiranti per periodi prolungati.
La tinea pedis è contagiosa e si diffonde soprattutto in ambienti caldi come docce, piscine, spogliatoi, dove i funghi possono sopravvivere e moltiplicarsi.
Inoltre, la tinea pedis può passare dai piedi ad altre parti del corpo, se si tocca l’area infetta.
Trattamento
I farmaci topici, ovvero per uso esterno, a base di derivati imizadolici (ad esempio: clotrimazolo, econazolo, ketoconazolo, sulconazolo) sono utili per trattare la tinea pedis. Se, nonostante l’applicazione di farmaci topici, l’infezione si allarga anche al dorso del piede o al tallone, il medico potrebbe prescrivere degli antifungini da assumere per bocca.
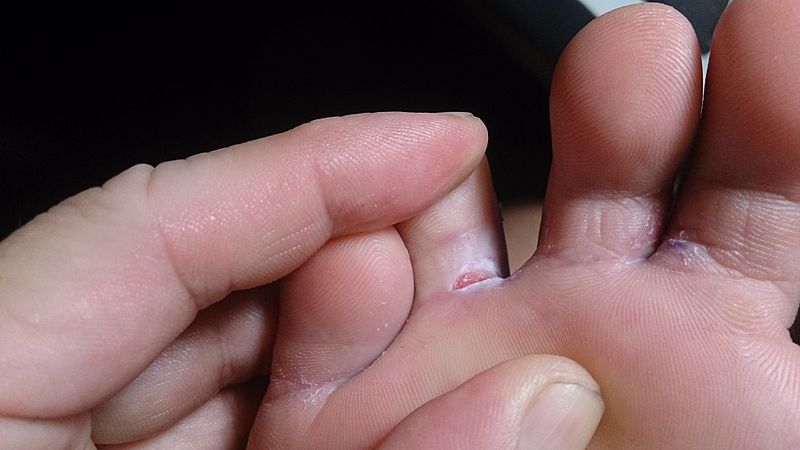
Onicomicosi
L’onicomicosi è un’infezione che colpisce la struttura dell’unghia.
Il tipo più comune di onicomicosi è la subungueale distale e laterale: l’unghia si ispessisce, assume una colorazione giallastra e si rompe.
L’onicomicosi bianca superficiale è meno diffusa ed è caratterizzata da macchie bianche sulla superficie dell’unghia.
L’onicomicosi subungueale prossimale compare inizialmente nella parte vicino alla cuticola e alla radice dell’unghia (definita lunula) con una colorazione biancastra, ma può espandersi al resto dell’unghia.
Cause
La causa più frequente di onicomicosi è il fungo Trichophyton rubrum, tuttavia anche i funghi Trichophyton mentagrophytes e Epidermophyton floccosum possono provocarla. Di rado, Candida albicans è all’origine dell’onicomicosi. Tale infezione può dipendere anche da muffe, fra le quali Fusarium, Aspergillus, Acremonium e Scytalidium.
Come per la tinea pedis, gli ambienti caldi e umidi aumentano il rischio di infezione. Spesso, l’onicomicosi è preceduta dalla tinea pedis quando ancora non dà sintomi. I microrganismi che provocano l’onicomicosi si possono trovare presso piscine e stabilimenti balneari, nei punti dove il contatto con l’acqua è frequente e prolungato.
Oltre alla tinea pedis, altre condizioni che predispongono all’onicomicosi sono: età, fattori genetici, psoriasi e sistema immunitario compromesso.
L’onicomicosi può essere trasmessa fra persone attraverso il contatto diretto con l’unghia infetta, oppure toccando una superficie dove si trovano dei microrganismi patogeni.
Trattamento
I farmaci da assumere per bocca sono i più efficaci per guarire le unghie dall’onicomicosi. Nonostante questo, i farmaci orali non sono adatti a tutte le persone, oppure non sono necessari se l’infezione è poco estesa. L’alternativa consiste quindi nell’utilizzare dei farmaci topici contenenti antifungini, come tioconazolo, ciclopiroxolamina e amorolfina.
Candidosi cutanea
La candidosi cutanea è un’infezione della pelle causata da specie di Candida, di solito da C. albicans. Le parti anatomiche più colpite sono le pieghe cutanee (come ascelle e inguine), gli spazi tra le dita e le cuticole. Le lesioni possono interessare anche le mucose, tra cui quelle dei genitali e della bocca.
I sintomi variano a seconda della parte del corpo coinvolta, ma in generale la candidosi cutanea si manifesta con arrossamento, infiammazione e prurito; se invece l’infezione riguarda le mucose sono presenti delle lesioni, associate a prurito o dolore.
Cause
Candida è un microrganismo commensale che risiede normalmente sulla pelle e su alcune mucose in modo innocuo. Tuttavia, esistono delle circostanze che stimolano il passaggio alla forma patogena:
- umidità e calore;
- indumenti aderenti;
- scarsa igiene personale;
- assunzione di antibiotici, di corticosteroidi o di immunosoppressori;
- malattie infiammatorie della pelle, come la psoriasi;
- gravidanza;
- diabete;
- malattie che indeboliscono il sistema immunitario;
- alcune patologie di origine genetica (ad esempio: malattia di Addison).
La candidosi cutanea di solito non è contagiosa. Nonostante questo, le persone con un sistema immunitario debole possono sviluppare l’infezione dopo aver toccato la pelle di una persona infetta.
Trattamento
Il farmaco più adatto da utilizzare per il trattamento dipende dalla parte anatomica colpita dalla candidosi. I farmaci topici contenenti clotrimazolo, miconazolo, tioconazolo o nistatina sono in genere efficaci per eliminare il microganismo patogeno e bloccare la diffusione dell’infezione ad altre parti del corpo.
Se i farmaci topici non portano alla guarigione, il medico potrebbe prescrivere un medicinale da assumere per via orale.
Come evitare le micosi al mare e in spiaggia
È possibile prevenire le micosi quando ci si trova al mare, in spiaggia o in piscina, attraverso dei semplici accorgimenti:
- mantenere un’adeguata igiene personale. Dopo una giornata in piscina o al mare, fare una doccia con un detergente;
- dopo una doccia o un bagno, asciugare la pelle anche nelle pieghe cutanee con un asciugamano pulito;
- non condividere i propri capi di abbigliamento e asciugamani con altre persone;
- indossare abiti puliti ogni giorno, soprattutto calzini e biancheria intima;
- evitare di camminare a piedi nudi presso stabilimenti balneari o piscine, inclusi luoghi come docce, bagni, cabine, passerelle, bar e ristoranti;
- utilizzare lettini, sedie e sdraio ponendo un asciugamano o un telo sulla superficie di appoggio;
- a fine giornata, igienizzare indumenti, teli e asciugamani lavandoli, se possibile, ad elevate temperature con un detersivo disinfettante;
- non toccare animali con segni di una potenziale infezione, ad esempio animali che si grattano spesso o che sono privi di pelo in alcune zone.
Fonti
- https://www.ncbi.nlm.nih.gov/books/NBK482500/
- https://www.ncbi.nlm.nih.gov/books/NBK544360/
- https://www.ncbi.nlm.nih.gov/books/NBK554602/
- https://www.ncbi.nlm.nih.gov/books/NBK470421/
- https://www.ncbi.nlm.nih.gov/books/NBK441853/
- https://www.msdmanuals.com/professional/dermatologic-disorders/fungal-skin-infections/candidiasis-mucocutaneous/
- https://www.healthline.com/health/skin/cutaneous-candidiasis
- Ellis D, Watson A. Systemic antifungal agents for cutaneous fungal infections. Aust Prescr 1996;19:72-5.
- https://www.healthline.com/health/how-long-is-ringworm-contagious
- https://my.clevelandclinic.org/health/diseases/11303-toenail-fungus
- https://www.healthline.com/health/fungal-skin-infection
Crediti immagini
- Immagine in evidenza: https://commons.wikimedia.org/wiki/File:Footprint_at_Hope_Beach,_Tas.jpg
- Figura 1: https://commons.wikimedia.org/wiki/File:Tinea_versicolor1.jpg
- Figura 2: https://commons.wikimedia.org/wiki/File:Dermatophytosis_20190815-02ASD.jpg
- Figura 3: https://commons.wikimedia.org/wiki/File:Athlete%27s_foot.jpg
- Figura 4: https://www.rawpixel.com/image/2288324/free-photo-image-bacteria-cdc-microscope